���ː��Z�t��������
�V�N�Ԃ̕��݂�U��Ԃ���
���ː��Z�t��������@��\�����@�|���A���@
��ݗ��̌o��
�Q�O�O�O�N6��9�������A�\���Ǔ��̂S���ȉ��̎{�Z�t��ΏہB
�������w�l�a�@�Ԃ̌𗬁E��������x�̖��̌�Ɂw���K�͎{�Z�t�̉�x�ɕύX�A���̌㌻�݂́w���ː��Z�t��������x�ɕύX�B
�ړI�@�F
�@ ����Œ����ɖ𗧂���e�r���@
�A ���K�͎{�݂����A�킩��Ȃ����Ƃ�Y�݂Ȃǂōs���l�܂������ɑ��k���鑊�肪�߂��ɂ��Ȃ����ƂɂȂ肪���Ȃ��߁A���{�݂ɑ��k��������@
�B ���_�������ł���Ǝv���Z�t���m���������ł�����݂��A�܂��Z�t��ɂ��Q�����₷�����͋C�����
�C �V�l�Z�t���̗p�A���č��������܂�l�ɋ��������������A������̂�����A����Ȃ�������Ă����Ŋw��ł��炨���ƁE�E�E�E
�e�{�݂̌���
�P�l�Ζ��̏ꍇ
�� �����Ȃ��Ƃ��Ë����Ă��܂��X������A�Z�p�̌���E�i�����]�߂Ȃ��B
�� ���k���肪���Ȃ����ADr�Ƃ̖��ȊW��z���₷���B
�� �Z�t���Œ肵�Ă��鎖�ɂ��A���҂���Ƃ̐M���W���ł��A�R�~���j�P�[�V������z���₷�����S����^����B
�� �d����̋^��_�����������ꍇ�A���̉�ʼn��̌𗬂�[�߂鎖�ɂ��A���݂����k���₷���Ȃ�̂ł́B
�� ���O�̎B�e�̈˗������Ă��A�Ή��ł���X�L��������B
�����Ζ��̏ꍇ
�� �Z�p�̒�グ�ɓw�͂��A�N���B�e���Ă�����Ȍ��ʂ�������悤�A������s���B
�� �B�e���@�E�摜�f�f���Ŗ�蓙���N������A�Ƃ��Ƃc�E���_����B
�� ���O�̉摜�̂��Ƃ�Dr�ɕ�����Ă��A�������邾���̒m���͐g�ɕt����ׂ��B
�� X�|P�̃V�[���ɎB�e�҂̈�������A�B�����ʐ^�ɐӔC���������B
��������ۓ���ōs���Ă��������� �܂Ƃ� �ƒv���܂��āA7�N�Ԏ��g��ł����������m�点�������܂��B
�P�D
�C���t�H�[���h��R���Z���g�i��Ï]���ґ�����̏\���Ȑ�����,���ґ��̗���,�[��,����,�I���j
�F�P�X�T�O�N��ɕč��ɂ����āA��Õ������������邽�ߍٔ���̈�̕��@�Ƃ��Ĕ������������łP�X�V�O�N��ɓ����āA���҂̊�{�I���������Ƃ����Ӗ��ŗ��������悤�ɂȂ��������ł��B
�����̎{�݂Ō��������Ă��A�ς��Ȃ��Ή����ł��邱�Ƃ��A����̖ڎw���Ƃ����B
�@ �����E���ÂɖK�ꂽ���҂Ɉ�t�̃I�[�_���e���f���A��t�̎w�����e�Ƃ̈�v��Ⴂ���m�F����
�A ���ꂩ��s�������E���Â̕��@�Ȃǂ�������A�s����^�₪�Ȃ�����q�˂�
�B ����̗���x�ɍ��킹�Đ����̎d�����H�v����
�C ���肪�b���₷�����͋C���ɐS�|���A�v���C�o�V�[�ɔz������
�D �����E���ÂȂǂɊւ��������A���ː������̈��S���ȂǂɊւ�����́A�����p�p���t���b�g��p�l���Ȃǂ����p���Ē��@���H�v����
�e�{�݂ǂ̗l�ɃC���t�H�[���h�E�R���Z���g�����{���Ă���̂��H
�� �܂��͈��A�����A�t���l�[���Ŋ��҂�������Ăт��A�B�e���ʓ��̐������s���A�{�l�ɂ��m�F
�� �X���[�Y�Ȍ������s���ɂ�����A���҂���̋��͕͂s���Ȃ̂ŁA�ǂ̂悤�Ƀ����b�N�X�����čs�����E�E�E
�� �B�e�ォ��f�@�܂Ŏ��Ԃ�������̂ŁA��b�Ȃǂŏ\�����Ԃ������Ă���B
�� �ׂ������Ƃł����҂���̏��邽�߂ɁA���҂���{�ӂ̌����ɂ���B
�Q�D�e�{�݂̃��X�N�}�l�W�����g�̒����i�����P�S�N���{�j
���݈�ÃX�^�b�t�ɂ͍��x�Ȓm���ƋZ�ʂ͂��Ƃ��A��̗ϗ��Ɋ�Â����܂������������߂��A��ÃT�[�r�X�̈�Ƃ��ă��X�N�}�l�W�����g�ւ̈ӎ������������Ă������Ƃ���Ƃ������ƂŁA�e�{�݂̕��ː�����ł̃��X�N�}�l�W�����g�̒������s���܂����B
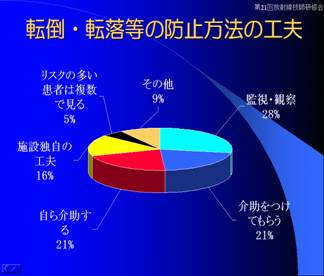
 �C���V�f���g�i�l�דI�v���j�@�}�@�@�@�@�@�@�@�@�@�@�@�@�@�@�]�|�E�]�����̖h�~���@�̍H�v�@�}�A
�C���V�f���g�i�l�דI�v���j�@�}�@�@�@�@�@�@�@�@�@�@�@�@�@�@�]�|�E�]�����̖h�~���@�̍H�v�@�}�A
�}�@�F
�C���V�f���g�̔����v���ɂ��Ă̒����Ől�דI�v���́A�m�F�s�����R�R���ƈ�ԑ����A���̑��i���͂Ȃ����̂悤�ȏ��ɂȂ��Ă���܂��B�@�命�����P�A���X�~�X���߂Ă���\�h�\���Ǝv���܂��B
���A�Ζ��͑��Z���������A�S����Ԃł͐Q�s���E2�������E�̒��s�ǎ��������Ȃ��Ă���܂��B
�}�A�F
�]�|�E�]���̖h�~���@�̍H�v�ł����A�\���ȊĎ��E�ώ@�����A�s�\�Ȃ�������B�@���X�N�ɑ���������s���B
�{�ݓƎ��̍H�v�ł́A�i���Ɋ���~�߂̃e�[�v��\�铙�A�x���_�Ȃǂ̗��p������Ă�����{�݂�����܂����B�@
 |
 |
��@�t�@�}�B�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@��ʎB�e�@�}�C
�}�B�F
��t�ł̃��X�N�́A���҂���ԈႢ��4�������������܂��B�@�C���t�H�[���h�E�R���Z���g�Ⴆ�t���l�[���ŌĂԓ��̕K�v�����������A�ē��s�������l�ł��B
�ߔN��CR�̕��y�Ɠ����ɁA���̓~�X��3�Ԗڂɑ����X���ɂ���܂��B
�}�C�F
��ʎB�e�͎B�e�~�X���������߁A���̒��ɂ̓|�W�V���j���O�E�����E���ʊԈႦ�E���E�ԈႦ�Ȃǂ��܂܂�Ă���A��Q�A�e�������ꊄ���߂Ă��܂��B
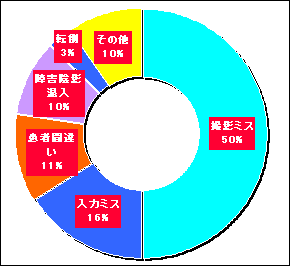
 |
 |
||
CT�����@�}�D�@�@�@�@�@�@�@MRI�����@�}�E
�}�D�F
CT�́A���O�EID�ԍ��E���҂����̓��̓~�X�������A�������ʂ̃~�X�E���҂���ԈႢ�E����~�X�����ڗ����܂����B�܂��A���u�̃G���[�A���R���̃f�[�^����������ꂽ�B�@�@
���̑��Ƃ��āA�D�P�m�F�̕s���E�]�|�E�������̐S��~�����܂܂�Ă��܂��B
�}�E�F
MRI�͖��O���̓��̓~�X����ԑ����A���҂���ԈႢ�A�����̎��������ɑ����Ȃ��Ă���܂��B�@���̃~�X�Ɋւ��Ă��A��̓I�ȕ��i���������Ă̊m�F���\�h�������ł��B
 |
 |
||
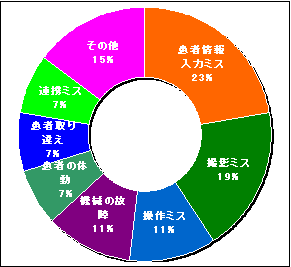
�|�[�^�u���@�}�F�@�@�@�@�@�@�@�@�@�@�@�@�@���e�����@�}�G
�}�F�F
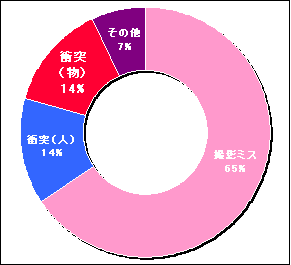
�|�[�^�u���B�e�ł����A������B�e�~�X���U�T�p�[�Z���g����߂Ă��܂��B�@����Ƃ��ẮA�̓��������A�����~�X��������܂��B
�܂��A�l�E���ւ̏Փ˂������I�ŁA���̓����28���ƂȂ��Ă���܂��B
�}�G�F
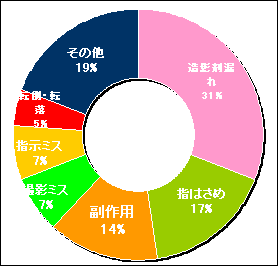
���e�����ɂ́ACT�EMRI���ӂ��܂�Ă��܂��B�����ł͑��e�ܘR�ꂪ1�ԑ����j�m�ۃ~�X�Ȃǂ��܂܂�܂��B
���ɑ����̂́C������ɂ��w�͂��߂ł��B�@����̓��[�J�[�e�Ђɑ��u�̉��ǂ�]�݂܂��B
���͕���p�ł��̒��ɂ̓��[�h�A�����M�[�E�f���C�E�߂܂��E�����ቺ�ɂ��ӂ����������܂����B
���̑��ɂ́C�ڐG�E�����E�����ɂ�鍜�ܓ�������܂����B
�y���X�N�}�l�W�����g�̂܂Ƃ߁z
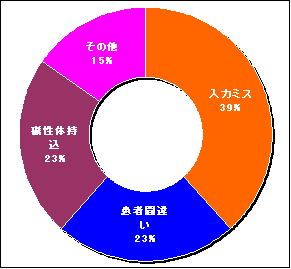
�E ���_���e�B�ʃ��X�N����̑��������̂́A��ʎB�e�ł������B
�E �m�F�E�ώ@�s���������̐l�דI�~�X�������N�����Ă���B
�E �q������n�b�g���̑Ή��́A�܂��͗e�Ԋm�F�ƎӍ߂����邱�Ƃł������B
�E ���X�N�}�l�[�W���[�̔z�u�y�сA�\�h�ׂ̈̌��C�E�@������̎��{�͔����̎{�݂ł����s�Ȃ��Ă��Ȃ������B
�E ���̗\�h�ɂ́A�C���t�H�[���h�E�R���Z���g�̏d�v�����ĔF�����ꂽ�B
�q
�����n�b�g���̑Ή��́A�܂��͗e�Ԋm�F�ƎӍ߂����邱�Ƃł������B
���X�N�}�l�[�W���[�̔z�u�y�ї\�h�ׂ̈̌��C�E�@������̎��{�͔����̎{�݂ł����s�Ȃ��Ă��Ȃ������B
���̗\�h�ɂ́A�C���t�H�[���h�E�R���Z���g�̏d�v�����ĔF�����ꂽ�B
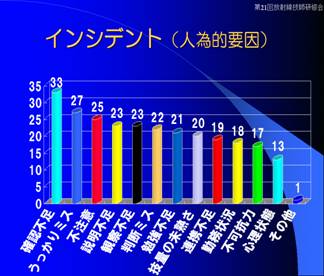
�y���̖h���̖h�~�ɉ����čł���Ȏ��z
•�@�m�F�E�ώ@�@�@�@�@�@�@�@�@�@�P�V��
•�@�W���́E���ӗ́@�@�@�@�@�@�@�@�T��
•�@�v�����݂��̂Ă邱�Ɓ@�@�@�@�@�S��
•�@���҂���̗�����@�@�@�@�@�R��
•�@��Î��̂̋��L���@�@�@�@�@�@�@�Q��
•�@���̑��@�@�@�@�@�@�@�@�@�@�@�P�R��
���̖h�~��
�ł���Ȃ��ƂƂ��Ăł����A�m�F�E�ώ@���P�V���ƂȂ��Ă���܂��B
�q�����E�n�b�g����@
�E �]�|�i��͂�]�|���Ⴊ�����j
�E ���ĂȂ��Ă�����������B�@�{���Ȃ��t����B�@�Z�t�͂��ƃ}�j���A���ʂ肷��X������A���X�N��Ƃ��Ă܂ŁE�E�E
�E Dr�Ƃ̃R�~���j�P�[�V�������K�v
�i�������ė��ʂɂ���K�v������̂�����H�@���̏�ق����̂�����H���m�F�j
�E ��f�����Ă���B�e�i���҂������Ă���Ȃ������łȂ��A�����炪�ǂ����Ċm�F���Ȃ��������Ŋ��ҏ���j
�E ���܂鏊���쐬��B�e�@�̍H�v
�E ���҂���̏�Ԕc���i��F�Ȃnj��ĕn����Ԃ�����������j
�E MRI�Ńy�[�X���[�J�[�̑������I����Ă���J���e�ɏ����Ă����� �� �����̖ڂŋ����m�F���K�v������
�E �D�P�@���@�O�����L�ۂ݂ɂ��Ȃ��B�����Ŋm�F
�E �����B�e�ʼn����𒅂����܂܁@���@��̓I�ɖ��O�������āi�l�b�N���X�E�u���W���[�E�G���L�o������̂��������Ȃǁj
�E �v�����݂����@���@�`������@���@100���Ȃ`���Ȃ��B�R�������Ƃ�����A�s�������Ă���B
�E ����Ba�ʼn�ӕ������ɂ��]�����܁@���@���������Ǝv������Dr�ɘA�����Ή��̊m�F�B�{�l����̉Ƒ�����̘b�͘c�ދ��ꂪ����̂ŁA�Ƒ����Ă�Ő����A���ӂ������đΉ��B�a�@�Ƃ��Ă̑Ή����܂Ƃ߂�B
�E ���ꂼ��̎{�݂ʼn��炩�̌o���͂���Ă��܂��B�����Z�������ł̌����ŁA������Ƃ����C�̊ɂ݁E���f�E�v�����݁E�m�F�s���E�A�g�s�����ŋN���Ă��܂��B�����́A�����ă[���ɂ͂Ȃ�܂��A���҂���͕a��ł��Ă��܂��A���̂悤�Ȋ��҂���ɂǂ������S�ŁE���S�ł��錟����S�|���Ă��������B
�E �B�e���I����Ă���ŗǂ��Ƃ��Ȃ��ŁA�a�@���o��܂ŋZ�t�̐ӔC�łƂ����C�������K�v�ł́E�E�E
��̐��ʂ��オ��Ȃ��{���̗��R�͖{�C�ɂȂ�Ȃ�����A�{�C�ɂȂ�ΐ^���ɍl����͂��A���Ƃ����ӎu���K�v�A���ӕ\�����K�v�A�H�v���K�v�A�H�v�Ƃ͌����ɍ��킹�邱�ƁB
3.�����ǂ��ς�����̂��H
���߂͑��{�݂Ƃ̌𗬂���Ƃ��Ă������A�F���w�ԏ���ƍl���A�\���̑S�{�݂ւ̌Ăт������s���A�S������̒����ȋZ�t�����Ăт��Ă̍u����`���ɕ����ϊ����s�Ȃ��B
���ł��b����悤�ȕ��͋C�i�C�������E����Ԃ����肵�Ȃ��j�ɂȂ����B
���@�̋Z�t�Ƃ̌𗬁i���l���j�������ɂȂ����B
������������Ŗ𗧂����Ƃ�^����B
���̌ケ��ł͏��߂̎�|�ƈႤ�̂łȂ�������ƌ����^�₪�o�Ă��ď��S�ɋA���N�������ϊ����������_�`���ɒv���܂����B
�ڂ̋P�����ς�����B
��̖��̂̂悤�ɁA���̌����������ɂȂ����B
���������͋Z�t���m���O��������Ȃ��l���������܂����B�Z�t��ʼn���Ă����A���炵�Ȃ����Ƃ��������B
�w�Ԃ��Ƃ̋@����Ȃ��n�搫���l�������w�ԏ�������B
���̂悤�ȉ��K�v�Ƃ��Ă����B
4.�Z�t�Ƃ��ẴR�X�g�ӎ�
��p�Ό��ʂ�F���B�����M�����o�c�ҁE�Ǘ��҂Ƃ����ꍇ�A�M�����ٗp���邩�H�i�ٗp�����\�́j
�w�킩��x����w�ł���x�ւ̕ϊ��B
�@�@�@���ߋ��̂��Ƃɕ߂���Ȃ�
�@�@�@�����l�̂����ɂ��Ȃ��@
�@�@�@���o���Ȃ��Ƃ͌���Ȃ�
�{�݂̊������y�уZ�N�V�����̖�����
��Ï]���҂̕W����
�y�K���F�P�X�@���z
�f�Õ��ː��Z�t�A�Տ������Z�t�A�������A���̑��̒���́@
�@�@�@�˕a�@�̎���ɉ������K����
�@�@�@�@�@�@�@������Ȃ��A����B��
���a�Q�R�N�̖@���i��U�O�N�O�̖@���j
���ꂩ��̐f�Õ��ː��Z�t�ɋ��߂��Ă��邱��
�D�ꂽ�摜����A�B�����摜�ɂ��ӔC�������B
�Z�t�Ƃ��Ĉ�ԑ�Ȃ��Ƃ́A�ڂ̑O�ɂ��銳�҂���ւ̑Ή��B�w���Ȃ��Ɍ������Ă�����Ă悩�����x�Ǝv���Ă��炦��l�ɂȂ낤�B
�Z�t�͊��҂���Ɉ�Ă��Ă���B
�L�т���𐬒�������
�f�Õ��ː��Z�t�̉\��
�X�L���Ɠ����ɁA���҂���Ƃ̌𗬂��g�Z�t�����h�Ɗ����邱�Ƃ��ł���S�L���ȋZ�t�ƂȂ��Ă��炢�����B
�吨�̐l�̑O�Ŏ����̈ӌ���������Əq�ׁA�`����Ƃ����o����ς߂A�����Ɛ�啪�삪�[�܂�܂��B�Ɠ����ɁA�@�O�̐l�����Ƃ̃l�b�g���[�N���L����܂��B�������Ď����̎d���ɑ��鎩�M���|��ꂽ���ʁA�ǂ�Ȋ��҂���Ɛڂ��Ă��A�����邱�ƂȂ��^���ɃR�~���j�P�[�V�������}���悤�ɂȂ�B
���ꂩ��̐f�Õ��ː��Z�t�ɋ��߂��Ă��邱�Ƃ́E�E
�����̋Ɩ��O�̂��ƂɃA�N�V�������N�����Ă݂Ă������̂ł́B�i�a�@�̃V�X�e���ɂ���āj
�h���ɂȂ�\�����E�E�E�E�����I�ɂ͐؉H�l������Ԃł��B�����̐E�ƓI�n�ʂ���Ԃ܂�Ă��邱�ƂɋC�Â��Ă���Z�t�͈ĊO���Ȃ��̂��E�E�E
������Ȏ��́A�����̏�M�▲�����������邱�ƁA��������������Α��̂��Ƃ͊����͂��A�������Ə�M�������������i���Ă��������B
���ǂ�肽���C�����������厖�A�����̖���ڕW�̌`���v���`����Ύ������Ȃ����Ƃ͂Ȃ��̂ł́E�E�E�N���ɕ`����A��͍s���̂݁B