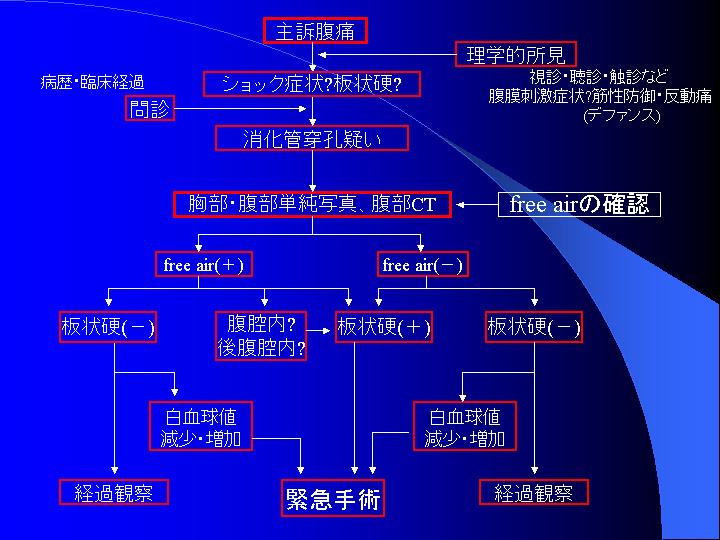
�w���̈�N�ԂŌo�������~�}�Ǘ�x
��Ö@�l������Εa�@�@���c�@�T��@
��������16�N7���ɐf�Õ��ː��Z�t�Ƃ��ē���������2�N�ł����A���̒���1�N�Ԍo�������~�}�Ǘ���Љ�A�Ǘ�̉���������Ȃ���i�߂čs�������Ǝv���܂��B
�� �Ǘ�1.
���ҁF76�A����
�Տ��o�߁F�����ɂāA�r���ɏ���ĕ�����낤�Ƃ����Ƃ���A�C���s�ǂɂ�荂����50cm����]���B
�@�@�@�@�@�@ �㓪���Ŗo�ɂċ~�}�������ꂽ�B
���o�Ǐ�F�z����(�{)�A������(�{)�A�q�f�E�f�C(�{)�A�ӎ����x������B
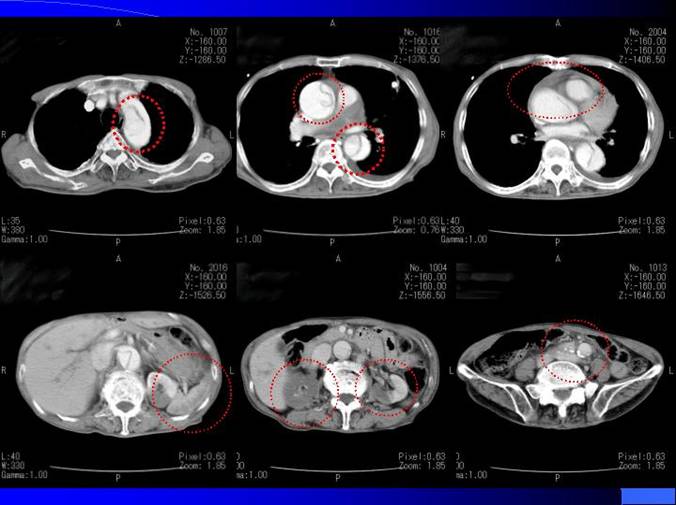
���{�����F�z�ō����A�]���o���^���ɂ��z��Xp�Ɠ���CT���{�s�B
�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@
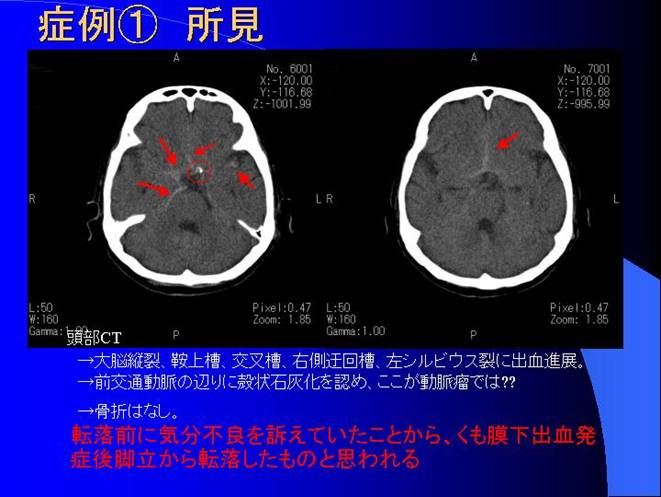
�����F�z�ō���(�|)�B
�@�@�@ ����CT�ɂ����āA��]�c��A�Ə㑅�A�������A�E���I�A���V���r�E�X��ɏo���i�W�B
�@�@�@ �O��ʓ����̕ӂ�Ɋk��ΊD����F�߁A����������ᎂł�??
�@�@�@ �Ŗo�ɂ�铪�W�����܂Ȃ��B
�����̏����ɂ��E�E�E
�C���s�ǂ�i���ē]���������Ƃ���A���������o��(subarachnoid hemorrhage=SAH)�nj�r������]���������̂Ǝv����B�������ASAH�̓����ł���ӎ���Q�͂قƂ�ǂȂ������ɂ�����݂̂ł���B
���@�ł͑Ή��ł��Ȃ����߁A���@�ɓ]�����܂����B
���@�]����E�E�E
�Ǐ�F��b�͂ł��Ă���A�z���d���ȊO�̐_�o�Ǐ�͂Ȃ��B
�]����A����ᎌ����̂���MRA�ADSA���{�s������]����ᎁA���̑��]�劲�����a�ςȂ��B
2����̓���CT�ł́ASAH��wash out����Ă����B
�~�}���������r������]�����������O�������������Ƃ���A�O�������������o���ł͂Ȃ����Ɠ]�����Dr������������B
![]() �@�@�@�@�@�@�@�@�@�@�@�@���@�ł�����᎔j��ɂ��o�����Ǝv���Ă������A�]����ł��O����SAH�ł����Ƃ����f�f�������B
�@�@�@�@�@�@�@�@�@�@�@�@���@�ł�����᎔j��ɂ��o�����Ǝv���Ă������A�]����ł��O����SAH�ł����Ƃ����f�f�������B
�@�@�@�@�@�@�@�@�@�@�@�@���O��ʓ����t�߂̊k��ΊD���́A�ЂƂ��̃X���C�X�ɂ��鍜��partial volume�ɂ���ĕ`�o���� �����̂��Ƃ������Ƃ��킩�����B
�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@SAH�͓���᎔j��ɂ����̂����ł͂Ȃ��O�����̂��̂�����̂��ƕ��ɂȂ����B
�@�@�@
�� ���ɊO�������������o���ɂ��Đ������܂��B
�@�O�������������o��
�@�����F�����ɉ��炩�̊O�͂������A�O�����邱�Ƃ���N����B�]�������ł��A��������̏o�������������o���ɂȂ�B
�@�Ǐ�F����᎔j��ɂ��SAH�Ɠ����Ǐ�ŁA���������ɂ�q�f�A�ӎ���Q�Ȃǂ�����B
�@�����Ɛf�f�F����CT����]�����̐f�f��������ΊO����������᎔j��ɂ����̂����f�ł��邪�A����ɋ�ʂ��邽�߂�MRA��DSA�ɂ�铮��ᎂ⓮�Ö���`�̌���������BCT�ɂ����āA�]�����̑Α��ɍd���������F�߂邱�Ƃ������B
![]() �@�@�@�@�@�@�@�@�@����̓���CT�ł́A�]���������o���ꂸ�O����������᎔j�̐f�f����������B
�@�@�@�@�@�@�@�@�@����̓���CT�ł́A�]���������o���ꂸ�O����������᎔j�̐f�f����������B
����{�I�ɁA�O�������������o���Ɛf�f�����Ǝ�p�K�p�ł͂Ȃ��o�ߊώ@����B
�� �~�}�ŋC�����铪���O��
�����O���̎��
�E ����̊O���@(�ؑn�E�E����)
�E ���W�����܁@(�������܁A�J��������)
�E �}���d���O����@�ˁ@���W�����ʂƍd���Ƃ̊Ԃɐ����錌��B�@(CT��A�ʏ�̌���)
�E �}���d��������@�ˁ@�d���Ƃ������̊Ԃɐ����錌��B�@(CT��A�O������̌���)
�E �O�����d��������@�ˁ@�O���ɂ�肭�������f�A�d���Ƃ̊Ԃɐ��t�E���t�E�Z�o�t�Ȃǂ̂��܂肪�ł���B
�E �O�������������o���@�ˁ@�O���ɂ�肭�����o�ɏo���B�Ǐ�͓���᎔j��ɂ��SAH�Ɠ����B
�E �O�������Ǒ����@�ˁ@���Ƃ��Ƃ���]����ᎁA���파�ǂȂǂ���������B
�E �]�����@�ˁ@�]�g�D�̉Əo�����������ԁB
�E �O�����]������@�ˁ@�摜��Ŋm�F�ł��Ȃ��قǂ̏����ȏo�����Z�����ċN����B���ォ��24���Ԉȓ��ɏo�����A�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�}�����ɑ��傷��B
�E �O�����]��������@�ˁ@�]�����ɏo���������A�]�����ɂ��܂�A�����ǂ������N�����₷���Ȃ�B
�@�@�����O���̎���
�E �J�����]�����ɂ���ʏo���ɂ�鎀�S�@�ˁ@�R��
�E ���͂ȊO�͂ɂ��L�͈͂Ȕ]�����Ŏ��S�@�ˁ@�Q�T��
�E ���W������ɂ�蓪�W�������i��ԂɂȂ�A�]�w���j�A�Ɣ]�������Ŏ��S�@�ˁ@�V�T��
✓�����O���̓���CT���B�e����ۂ́A��L�̂��܂��܂ȊO����O���ɒu���Ȃ���B�e���A�Ǐ�⓾��ꂽ�摜����ǂ̂悤�Ȏ����ł��邩�ł��邾�������ɔ��f���邱�Ƃ�����ƕ��ɂȂ����B
�� �Ǘ�2.
���ҁF75�A�����B
�Տ��o�߁F�[���ɓˑR�E�w���`���ɂ����Č��ɂ����������ߋ~�}�������ꂽ�B
���o�Ǐ�F�E�w������E���ɂ����Č������ɂ݂�����B
���{�����F�E�w�����猨�ɂ����Ēɂ݂��������Ƃ��狹��Xp�@
����Xp����
![]() �哮���|�����牺�s�哮���ɂ����Ď���݂���B�@�@�@�@�@�@�@�@�@�@�@�@�哮���𗣂��^��ꂽ�̂ŋ���CECT���{�s�B
�哮���|�����牺�s�哮���ɂ����Ď���݂���B�@�@�@�@�@�@�@�@�@�@�@�@�哮���𗣂��^��ꂽ�̂ŋ���CECT���{�s�B
���哮���𗣂̏ꍇ�A����Xp�Ő��표���������Ƃ������B
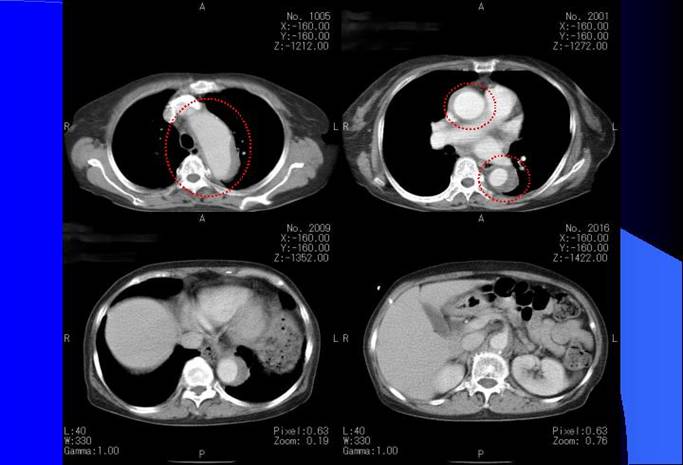
�{�@CT����
�E �哮���|���A��s�哮���A���s�哮���͉𗣂��Ă���悤�ɂ݂���Bentry���ʂ��͂�����Ƃ��Ȃ����߁A���炩�ɉ𗣂Ƃ͌����Ȃ��B
�E �^�o�̑��e��Ɣ�r���ċU�o�͑S���Ƃ����Ă����قǑ��e����Ă��Ȃ��B����͑哮���𗣌��𐫂̂��̂�?
�E �哮���|���A��s�哮���A���s�哮�����𗣂��Ă���悤�Ɍ����邱�Ƃ���Stanford A�^�Ɣ��f�����BDe Bakey���ނ�entry���͂����肵�Ȃ����߂킩��Ȃ������B
�z��n�̎����͖{�@�ł͑Ή��ł��Ȃ����߁A���@�ɓ]������^�тƂȂ����B
�]����A���@��Dr��Z�t�Ɏw�E���ꂽ�_�́A�t������哮�����܂ŎB�e�ł��Ă��Ȃ����߂ɂǂ��܂ʼn𗣂��y��ł��邩���f�ł������Õ��@�̌��肪�ł��Ȃ����߂ɁA�]���������x���eCT�B�e����K�v���������Ƃ������Ƃł����B�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@✓����͎��̒m���s���ł���A�Ȍ�C������_���Ɣ��Ȃ����B
�� ���ɁA�哮���𗣂ɂ��Đ������܂��B
�哮���𗣁@(�𗣐��哮���)
���ǂɕa�ς��A�����E��������X�g���X���ē������Ĕ��ǂ���(���ǂ͓����E�����E�O������\������Ă���)�B���nj�A���͂Ȓ��ɁA�~���Ö@�A�O�ȓI���Â��s��Ȃ��Ǝ��S�������������B���ǂ̕a�ς́A�����d���E�����ϐ��Ȃǂ�����A�哮���𗣂͍������̍���҂ɍł��������ǂ���B
���哮���𗣂̕���
�E De Bakey����
�T�A�U�^��entry����s�哮���ɔF�߂�����́B
�V�^��entry�����s�哮���ɔF�߂�����́B
De Bakey �T�@���@�𗣂������哮���܂Ői�W���Ă�����́B(�}Type �T)
De Bakey �U�@�ˁ@�𗣂���s�哮���Ɍ��ǂ��Ă�����́B(�}Type �U)
De Bakey �Va�@�ˁ@�𗣂������哮���ɗ��܂��Ă�����́B(�}Type�@�V)
De Bakey �Vb�@�ˁ@�𗣂������哮���܂Ői�W���Ă�����́B(�}Type �V)
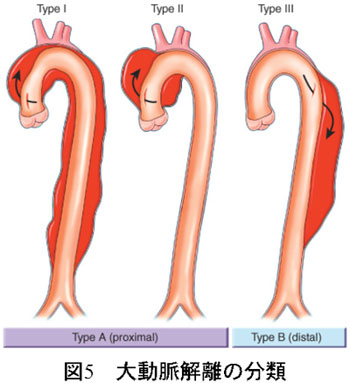
�E Stanford����
entry���ʂɂ�����炸�]�����⊥�����ɉe���������s�哮���ɉ𗣂��y��ł��邩�ǂ������ϓ_�ɂ��Ă���B���s�哮���̉𗣂͒ʏ�ۑ��I���Âŗl�q�����邪�A��s�哮���̉𗣂͔]��S���A�㎈�ɉe����^���A�\������E���A�ً}��p��K�v�Ƃ���̂ŁA���̕��ނ͕p�ɂɎg���Ă��܂��B
Stanford A�@�ˁ@��s�哮���ɉ𗣂��y��ł�����́B(�}Type A)
Stanford B�@�ˁ@��s�哮���ɉ𗣂��y��ł��Ȃ����́B(�}Type B)
![]()
�E �Ǐ�
�u�ɂ͏�s�哮���^(Stanford A)�ł͑O�����A���s�哮��(Stanford B)�ł͔w���ɂ������B
���������ɂ���n�܂�Ǐ�Ȃ̂ŁA�S�؍[�ǂ�x�[�ǂȂǂƊӕʂ���K�v������B
�������ǂƎ���
�E �����ǁ@�F�@�S�^���|�i�[�f�@�ˁ@�S�����Ɍ��t���������A�S������������B
�@�@�@�@�@�@�@�@�@ �S�؍[�ǁA�]�[���@�ˁ@�𗣂��哮���N�n���܂ŋy�сA�`�����ꂽ����ɂ���Ċ�����z�����ȍ~�̕ǂ��N�����B
�@�@�@�@�@�@�@�@�@�@�l�����s��Q�@�ˁ@���E�̍�����������哮�����܂ʼn𗣂��y�Ԃƌ��s��Q���N����B
�@�@�@�@�@�@�@�@�@�@���ljA�t�@�\��Q�@�ˁ@�t������㉺���Ԗ������܂ʼn𗣂��y�Ԃƌ��s��Q���N����B
�E ���Á@�F�@���ޏ�ADe Bakey �T,�U�^�AStanford A�^�͏�s�哮���̉𗣂��Ă��āA�����ɒ��������L�̍����ǂ�
�����N�����Ă���\�����������ߐl�H���ǒu���p�ȂNjً}��p�̑ΏۂƂȂ�B
�@�@�@�@�@�@�@�@����De Bakey �V�^�AStanford B�^�͊�{�I�ɍ~���E���ÂƂ������ۑ��I�Ö@�����I���ł���B
�@�@�@�@�@�@�@�@�U�o�g���A���ǔj���A���틕���Ȃ��������ً}��p�̑ΏۂƂȂ�̂ŁA�T�d�Ȍo�ߊώ@���K�v�ł���B
�@�@�@�@�@�@�@�@��s�哮���ɉ𗣂������Ă��Aentry������ǂ��Ă���ꍇ�͕ۑ��I�Ö@�ƂȂ�B
���哮���𗣂̎��
�@ �U�o�J���^�𗣁@�ˁ@entry���ʂ�艺���ōĂѓ������т��Đ^�o�ɍ�������B(re-entry)
�A re-entry���Ȃ��A�𗣍o(�U�o)�����傷��B
�B ����nj^�𗣁@�ˁ@�𗣍o���`�����ꂽ�����ŕǂ���B
�C ���R�ɉ𗣍o����������B
�����eCT�̒��ӓ_
�哮���̐^�o�E�U�o�̌�����ԁA��ᇐ��ˏo�A�����̗L���A�哮�����番�錌�ǂ̑��e��A���틕���̗L���ɒ��ӂ���B
���������ɒ����哮���a�ς́AMPR�ɂ��sagittal����coronal���ɂ��S�̑����c�����₷���Ȃ�B
���@�]���㏊��
�E ��s�`���s�A�����哮���Ɏ���𗣂�F�߂����A�U�o�͌��������Ă��茌���̗����͗}�����Ă����B
�E entry���ʂ͂͂����肵�Ȃ����A�U�o�a�͉��s�哮�����L����s�哮����������Ԃł����̂ŁAentry�͉��s�哮���ɑ��݂��A�t�s���𗣂ł́H�H
�E �����̌��ʑ�������nj^�������̂ō~���Ö@���s���A���̌㍇���ǂ��Ȃ��]����ꃖ���őމ@�ƂȂ����B
�� ���̏Ǘ���哮���𗣂ŁA�Ǘ�A�̔��Ȃƕ��������Ƃ����Č������s�����Ǘ�ł��B
�� �Ǘ�B
���ҁF87�B�j���B
�Տ��o�߁F���Ǔ������A���ւŌC�𗚂��Ă��ĕ����̒����F�߂�B
�@�@�@�@�@�@ �㉺����Ⴢ�����o�ɂċ~�}�������ꂽ�B
���@���ӎ����x���͍����A�ċz���܂܂Ȃ�Ȃ��������Ăт����邤���ɂ��������b���ł���悤�ɂȂ��Ă���B
�@�@���o�Ǐ�F����(�|)�B
�ӎ��̗L�����͂����肵�Ă���B(���ɂ��Ȃ��ɂ�������炸�A�ڂ͊J���Ă��邪�ˑR�ӎ������ł��܂����炭����ƌ��ɖ߂�Ƃ����Ǐ����Ă���)
�@�@�@�@�@�@�@�@�@����(�{)�B
�@�@�@�@�@�@�@�@�@���E�㎈�̌������������Ɍ���Ă���B�i�E�㎈���͑S���Ƃ����Ă����قǐG�ꂸ�A���㎈���͂킸���ɐG�����x�j
�@�@�@�@�@�@�@�@�@�E�㎈�I�m�s���B������(�{)�B���㎈Ⴢ�(�{)�B
�@�@�@�@�@�@�@�@�@���͐���B
�@�@�@�@�@�@�@�@�@�E������Ⴢ�͔��������͉��P�B
�@�@�@�@�@�@�@�@�@�����w�����̌��ʁA�́E�t�@�\����B
�@�@���{�����F�����̏Ǐ�A�哮���𗣂��^��������Xp�B�e�B
����Xp�̏����ł́A�C�ɂȂ鏊���͂Ȃ�������aorta���or�֍s���Ă��鏊�����F�߂�ꂽ�B
��L�̂Ƃ���A�ӎ������ܔ�Ԃ悤�ȏ�ԂɂȂ�̂��܂�����CT���{�s�B�@�ˁ@�]���o��(�|)�A�[��(�|)�B
�@�@�@�@�@�@�@�@�@�哮���𗣂��^����CECT���{�s�B
CT����
�E �哮���|���A��s�哮���A���s�哮���A�ɉ𗣂�F�߂�Bentry�͏�s�哮���ɑS���ɂ킽���ĔF�߂���B
![]() �@�@�@�@�@�@�@�@�@�@Stanford A�^�ADe Bakey �T�^
�@�@�@�@�@�@�@�@�@�@Stanford A�^�ADe Bakey �T�^
�E ��s�哮���̉𗣂͑哮���N�n���܂ŔF�߂���B
�E �S�X�t�������F�߂���B�B���̋��������ĂƂ��A�B�����ɂ��𗣂��y��ł���\��������B
�E �t���E�t�̂��ׂĂƍ��t�̓��������͑S�����e����Ă��Ȃ����Ƃ����t�������𗣂��Ă���B
![]() �@�@�@�@�@�@�@�������̐t�@�\�����̌��ʂł͐���l�������Ă������A�A�͏o�Ă��Ȃ�����
�@�@�@�@�@�@�@�������̐t�@�\�����̌��ʂł͐���l�������Ă������A�A�͏o�Ă��Ȃ�����
�E �哮�����͉𗣂��Ă��Ȃ��悤�Ɍ�����B
�E ����͏Ǘ�A�̂悤�Ȍ��𐫂ł͂Ȃ��B
�E �S�X�t�������F�߂������Ƃ���S�^���|�i�[�f�Ɉڍs����Ǝv����B
�E �t�����𗣂��F�߂���A�t�@�\��Q�ǂ��Ă���B(�������ɂȂ�����l�������̂��͕s��)
�E ��s�哮���̉𗣁A�E�����������̉�(����ɂ���ĉE�㎈���͐I�m�s�ǂ�����)�A���㎈��Ⴢꂪ�������Ƃ��獶�����������̉𗣂�����Ǝv����B(���ۂɍ������������͂��܂葢�e����Ă��Ȃ�����)
�E �ӎ������ܔ�悤�ɂȂ��Ă����̂́A���E�ǂ��炩�̓��z�������𗣂��Ĕ]�ւ̌�����Q���������Ă����̂ł͂Ȃ����ƍl�����B(CT����͍��E�̑��z�����̉𗣂͂킩��Ȃ�����)
����q�ׂ������ǂ𑽂����ǂ��Ă��邱�Ƃ���A�ً}��p�̑Ώۂő��@�ɓ]������^�тƂȂ����B
✓�哮���𗣂��^����ꍇ��CECT���s���ł���A��s�哮���E�哮���|���E���s�哮���͂�������ƌ��āA�哮�����番�錌�ǂ��̋����͌����Ƃ����Ƃ��Ȃ��悤�ɂ��邱�Ƃ��d�v���ƕ�������ꂽ�B
�@�哮���𗣂͌�����Q���N���邱�Ƃ���S�g��Ԃ��߂܂��邵���ω����A�ǂ�ȕ��ނ̉𗣂ł��ً}����v���鎾���ł���B�����ǂ̊W����ꍏ�������f�f�Ǝ��Â��K�v�ŁA�f�Õ��ː��Z�t�͂��̂��߂ɑf���������m�Ȍ����A�f�f�\�͂̍����摜�̒��K�v���ƕ��ɂȂ����B
�� �Ǘ�C
���ҁF45�B�j���B
�Տ��o�߁Fpm 15:00���A�d���ו��������グ���u�ԕ����̋����ɂ݂����o�B
�@�@�@�@�@�@ pm 18:00���A�ɂ݂����܂炸�����Ă������ߋ~�}�������ꂽ�B
���o�Ǐ�F�㕠���̈��ɂ���B�@
�@�@�@�@�@�@ �����ْ̋��͋������A�ӎ��E��b�͑N���B
�@�@�@�@�@�@ �ȑO���Ƃ��ǂ��㕠���̌������ɂ݂��������B
���{�����F�}�����ǂɂ������Xp�A����Xp�A����CT
����Xp�A����Xp����
�E ����Xp�ɂ͓��Ɉُ�͔F�߂��Ȃ��B
�E ����Xp���ʂŎB�e���悤�Ǝ��݂����A���҂����ۂ������ߋ�ʂŎB�e�B���ɋC�ɂȂ鏊���͂Ȃ������B
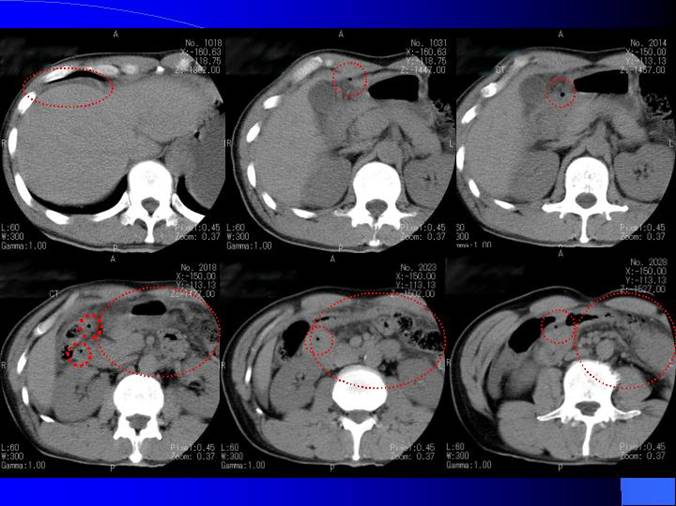
����CT����
�E �̑O���ɏ��ʂ̕�����F�߂�B(WL�AWW��ς��Č��Ă݂���fat density�ł͂Ȃ��A�����炩�ɕ����ł���B)
�E �ݑO�ꕔ�����A�X���������A�E�t�����Ȃǂ��������Ǔ��̃K�X�ƂȂ���̂Ȃ�air density��F�߁Afree air���^���B
![]() �@�@�@�@�@�@�@�@�@�@�@�@�@�@���̏�������㕔�����ǐ��E�������^���B
�@�@�@�@�@�@�@�@�@�@�@�@�@�@���̏�������㕔�����ǐ��E�������^���B
�E �\��w���Ӊ����͕s�N���Ő��E���t�߂�??
�E �ݑ̕��Ɖ��s�����̊ԂɎ��b�Z�x�̏㏸���F�߂���B
![]() �@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@���������^���B
�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@���������^���B
�� �����������ɂ��Đ������܂��B
�@
������
�E ���ǂ̔��ǔ͈͂ɂ�������ǐ����������Ĕ����������ɕ�������B
�@�@�@�@�@�@�@���ǐ��������˔^���ꕔ�̑���(���Ƃ��Έݑ��)�ɂ���Ĉ͂܂�邱�Ƃɂ���āA���ǂ����͈͂Ɍ��ǂ���Ă�����́B����͕��o���ɉ��ǂ��N����Ƃ����ɊW�����čL����Ȃ��悤�ɂ������������B
�@�@�@�@�@�@�@�Ĕ����������ˉ��ǂ����o���̍L���͈͂ɍL�����Ă�����́B
�@�@�@�@�@�@�@���������́A���ǔ͈͂ɂ���ĕ�������Ƃ������Ƃł��B�@�@
�E �Ĕ������������N���錴��
�������̐i�s�ɂ����E�A�㕔�����ǒ�ᇂɂ����E�A�咰���E�ȂǏ����t�����o���ɗ��������Ƃ��B
�����ǐ��E�ł͏�L�̔Ĕ������������قƂ�ǂŁA�Ĕ����������̓��ٓI�ȏǏ�ł������ǂ��L�����Ă���͈͂̕����ō��ْ��̏�ԂɂȂ��d�Ƃ����Ǐ���܂��B
�E �����ł́A���l����Ԃ̔��B���ア�����ɁA���ǂ����ǂ��ɂ����Ĕ������������N�����₷���B
���Ǐ�
�@�}���������ǂ��Ă���K�Ȏ��Â��Ȃ��ꍇ�A���Ԃ��o�߂���ƕ��ɂ͌y�������ʕ������s���ĂɂȂ��ďǏy�����ꂽ�l�ȏ�ԂɂȂ�B�������A�S�g��Ԃ͍��X�ƈ������Ă���z��Q����V���b�N��ԂɈڍs���A�S�E�x�E�t�ȂǑ�����s�S�ւƈڍs���Ă����B
![]() �@�@�@�@�@�@�@�@�@����̊��҂�����E�㕠���𒆐S�Ƃ����L���͈͂ł̔�d��F�߂����߁ACT�摜�Ȃǂ���㕔�����ǐ��E�ƔĔ������������^���A�ً}��p���K�v�Ȃ��Ƃ��瓖�@�ł͑Ή��ł��Ȃ����ߑ��@�ɋً}��p���˗����ē]�����܂����B
�@�@�@�@�@�@�@�@�@����̊��҂�����E�㕠���𒆐S�Ƃ����L���͈͂ł̔�d��F�߂����߁ACT�摜�Ȃǂ���㕔�����ǐ��E�ƔĔ������������^���A�ً}��p���K�v�Ȃ��Ƃ��瓖�@�ł͑Ή��ł��Ȃ����ߑ��@�ɋً}��p���˗����ē]�����܂����B
✓���������F�߂�ꂽ�A�������͋^����ꍇ��CT�ł̑��}�Ȍ����������K�v�ŁA�Ĕ����������̏ꍇ�ً͋}��p�̑ΏۂƂȂ�̂ł�����Dr�Ɉ��n���A�����摜�̒�o�����}�ɂ��Ȃ��Ƃ����Ȃ����Ƃ����ɂȂ����B
�@�}�����ǂ�CT�B�e�������P�ɂ��邾���łȂ��AWW,WL�̏�����ς��Ȃ���B�e����Ă��邷�ׂĂ̓lje���K�v�ł��邱�Ƃ��悭�킩�����B
���@�]����E�E�E
�@�@�@�@�@�{�@�ł̏����ʂ�ݒ�ᇐ��E�ƔĔ������������F�߂�ꂽ�B�p��3�T�ԂŌo�ߗǍD�ɂ��މ@�B
�� �����ŏ����ǐ��E�ɂ��Đ������܂��B
�����ǐ��E
�E ���E�Ƃ́E�E�E
�}�����ǂ∫����ᇁA�܂��͒��Ǔ����̏㏸�Ȃǂ̕a�I�ω��ɂ���ď����ǂ̈ꕔ���j�A���o���ɒ��Ǔ��e����K�X�����o���邱�ƁB
�E �����ǐ��E�̐f�f�́A�܂��}���ȕ��ɂ���i�Ƃ���Տ��Ǐ�n�܂�B
�E ���ɁA���t���w�����E�摜�f�f�E�G�f�Ȃǂ��o�Ċm��f�f�����A�ً}��p�̗L����ۑ��I�Ȏ��Â̗L������������B��{�I�Ɍ��ǐ��������̏ꍇ�͕ۑ��I�ȁA�Ĕ����������̏ꍇ�͊O�ȓI�Ȏ��Â��s����B
�E ���E����
�㕔�����ǂ͉��������ǂɔ�ׂđ����A�݁E�\��w�����E�ł������ǐ��E�S�̂�50�`60������߂�B���������ǂł��咰���ɂ����E���ł������Ƃ���Ă���B�����咰�e�����E�B
�E free air�̗ʁ@�F�@�\��w�����E�ł͂������ʁB�݂܂��͑咰�E�Ӓ��ő����B
�E free air�̏o���p�x�@�F�@�݁E�\��w�����E�ł͌��o��60�`70���B���������ǐ��E�ł͌��o��30���O���B
![]() �@�@�@�@�@�@�@�@�@�@�@�@�����ǐ��E���^���邪�A�����E�����ʐ^��free air���`�o����Ă��Ȃ�����Ƃ����Ċ��S�ɏ����ǐ��E���^���Ȃ��킯�ł͂Ȃ��B���Ȃ炸CT�Ő�������K�v������B
�@�@�@�@�@�@�@�@�@�@�@�@�����ǐ��E���^���邪�A�����E�����ʐ^��free air���`�o����Ă��Ȃ�����Ƃ����Ċ��S�ɏ����ǐ��E���^���Ȃ��킯�ł͂Ȃ��B���Ȃ炸CT�Ő�������K�v������B
�� �����ŕ��ɂɑ���t���[�`���[�g��������܂��B
�E ��d�ł��邩�ǂ���?? �ˁ@��f�̑O�ɔ�d�̂ق��ɃV���b�N�Ǐ�̋���m�F����K�v������B�V���b�N�ł��Ȃ��A�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@�@��d�ł��Ȃ���Α����̎��ԓI�]�T�͂���B
��d�@�F�@���̍ō��ْ��̂��ƂŔĔ����������̓��ٓI�ȏǏ�ł���A���̏Ǐ�����Ƒ����̕��ɂ̌����̒����牽�����������Ȃ�i����B
�E ��f�@�ˁ@��f�A���w�I��������قƂ�ǂ̕��ɂ̌����ɂ����Đf�f�a�����i�荞�ނ��Ƃ��\�ł���B
�E �ً}��p�@�ˁ@�����̈��ɂ̕��ʂ��m�F���A�f�t�@���X(�����Ƌؓ����d���Ȃ�)�┽����(�����Ė߂��ƒɂ�)�Ȃǂ̕����h���Ǐ�̗L����f�@����B�����h���Ǐ�́A���ǂ������ɋy��ł���؋��ł���ً}��p���l�����Ȃ���Ȃ�Ȃ��B�������A��d���Ȃ���ΔĔ����������̉\���͒Ⴍ�A���ǐ��������̏ꍇ�͌o�ߊώ@�ɂȂ�B
�E �������l�@�ˁ@�������̑����́A�o�ߊώ@���ɂ����Ă����o���ł̉��ǂ����܂��Ă��Ȃ��؋��Ȃ̂Ŏ�p���l�����Ȃ���Ȃ�Ȃ��B